شمشیر دولبه؛ نقش بزاق خفاشهای خون آشام در درمان سکته های مغزی
روزنامه شرق، شنبه ۲۷ دی ۱۳۸۲ - ۲۴ ذیقعده ۱۴۲۴ - ۱۷ ژانویه ۲۰۰۴
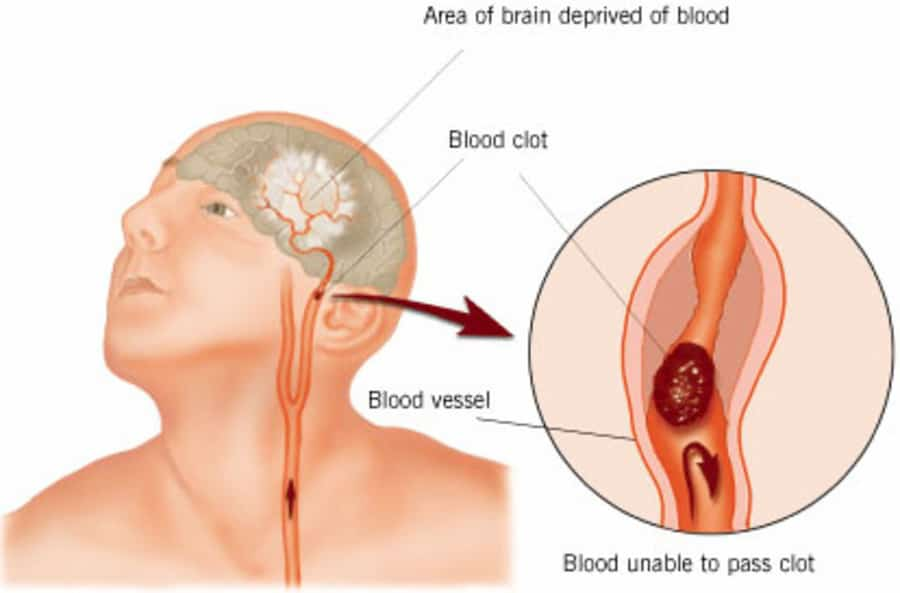
ناتان سپا - ترجمه زینب همتی: هنگامی که خفاش خون آشام حیوانی را گاز می گیرد ماده ضدانعقاد موجود در بزاقش از لخته شدن خون حیوان جلوگیری کرده و خونریزی از محل زخم حیوان ادامه می یابد بنابراین خفاش با خیال راحت به خوردن غذای خود ادامه می دهد. اکنون پژوهشگران به این نتیجه رسیده اند که ماده ضد انعقاد موجود در بزاق خفاش خون آشام به راحتی لخته های خونی را در خود حل کرده و می تواند در درمان سکته های مغزی مورد استفاده قرار گیرد.خفاش خون آشام معمولی یا Desmodus rotundus یکی از سه گونه خفاش خون خواری است که از خون حیوانات وحشی یا خانگی تغذیه می کند. این جانور، آرام و بدون سروصدا خود را به قربانی اش می چسباند و با دندان نیش برنده اش که بی شباهت به چاقو نیست، برشی کم عمق ایجاد می کند و سپس با کمک زبان زبر خود خونی را که از محل بریدگی بیرون می زند می لیسد. در بزاق دهان این حیوان ماده ای شیمیایی وجود دارد که تا رفع عطش جانور مانع انعقاد خون می شود. برای اشباع این جانور تقریباً ۲۵ تا ۳۰ سانتی متر مکعب خون لازم است. این خفاش ها تنها در آمریکای مرکزی و جنوبی زندگی می کنند.
پژوهشگران در اولین مرحله از مطالعات خود مواد شیمیایی القاکننده آسیب مغزی را به موش های آزمایشگاهی تزریق کردند. عوارض حاصل از این تزریق مشابه علایم سکته مغزی در انسان است _ در سکته های مغزی لخته ها عروق خونی را بلوکه کرده و در نتیجه آن سلول های مغزی به علت دریافت نکردن اکسیژن و مواد قندی می میرند. در مرحله بعد به تعدادی از موش ها ماده ضد انعقاد موجود در بزاق خفاش های خون آشام با نام فعال ساز پلاسمینوژن بزاقی (DSPA) تزریق شد. به تعداد دیگری از موش ها نیز داروی استاندارد حل کننده لخته، با نام فعال ساز پلاسمینوژن بافتی (tPA)، تزریق شد. از عوارض جانبی این دارو می توان به آسیب تدریجی نورون های مغزی اشاره کرد. نتایج بررسی ها نشان داد تزریق فعال ساز پلاسمینوژن بزاقی میزان آسیب نورون های مغزی موش ها را نسبت به تزریق tPA، تا یک درصد کاهش می دهد.
مطالعات صورت گرفته بر روی حیوانات مشخص ساخت که tPA موجب مرگ نورون ها می شود هر چند که در حال حاضر دانشمندان مشغول بررسی مکانیسم اختصاصی این آسیب نورونی هستند. رابرت مدکالف (R.Medcalf) بیوشیمیست دانشگاه موناش استرالیا می گوید: «یافته های جدید دلالت براین دارد که DSPA موجب مرگ سلول های مغزی نمی شود.» در دو مطالعه ای که اخیراً صورت گرفته دانشمندان در برآورد اثرات DSPA، به بیمارانی که دچار سکته مغزی شده بودند تا ۹ ساعت پس از بروز سکته، DSPA تزریق کردند. ماریولا شنگن (M.Shngen) پزشک و مدیر کمپانی پایون می گوید که نتایج این تحقیقات تا پایان سال جاری در اختیار همگان قرار خواهد گرفت.
استوارت لیپتون (S.Lipton) نورولوژیست انستیتوی برنهام و استادیار دانشگاه کالیفرنیای سن دیه گو می گوید: «اگر واقعاً معلوم شود که DSPA بسیار بهتر از tPA عمل می کند بسیار هیجان انگیز خواهد بود.» در حال حاضر او و همکارانش مشغول مطالعه بر روی ترکیباتی هستند که نقاط ضعف tPA را کاهش می دهند.
به گفته لیپتون: «در افرادی که دچار سکته مغزی شده اند tPA همانند یک شمشیر دولبه عمل می کند.» به طور معمول پزشکان به افرادی که دچار سکته مغزی شده اند در ۳ ساعت اول سکته دارو داده و بعد از آن هیچ دارویی نمی دهند و علت این مسئله نیز در جلوگیری از آسیب بافت مغزی این افراد نهفته است: خواه به علت نوروتاکسیسیتی یا خونریزی مغزی. در واقع عواض حاصل از استفاده از دارو به مراتب از فواید آن بیشتر است. شنگن معتقد است تشخیص آسیب های مغزی به ویژه آسیب های حاصل از نوروتاکسیسیتی در افراد بسیار مشکل است. استفاده از tPA تا ۳ ساعت بعد از سکته مغزی میزان سودمند بودن آن را محدود می کند چرا که ممکن است علایم فوری سکته نامحسوس بوده و فرد در طول این مدت به بیمارستان مراجعه نکند. در میان افرادی که بدین شیوه عمل می کنند نزدیک به ۶ درصد از آنها به عوارض حاصل از آن گرفتار می شوند. جان مارلر (J.Marler) نورولوژیست انستیتوی ملی بیماری های نورولوژیک و سکته های مغزی در راکویل می گوید: «افرادی که معمولاً بیش از ۳ ساعت بعد از سکته tPA مصرف می کنند دچار خونریزی مغزی شده و کمی آسیب مغزی نیز در آنها دیده می شود.»
Science News, Vol. 163, Jan. 18. 2003







نظر شما